外傷性鼓膜穿孔(こまくせんこう)
外耳道の外傷には、耳かきなどで外耳道を傷つける、虫や小石などの異物が
外耳道に入ることで発症していますが、消毒をして抗菌性の軟膏を塗布しておけば、
後遺症を残すことなく、治癒しています。
中耳の外傷は、
①鼓膜穿孔のみのもの、
②耳小骨の損傷を伴うもの、
③アブミ骨の脱臼による外リンパ瘻を伴うもの
以上の3つに大別することができます。
①鼓膜穿孔のみのもの、
交通事故では、側面の出合い頭衝突による衝撃により、少数例ですが、
鼓膜穿孔を発症しています。
鼓膜が破れた瞬間は、騒音と疼痛、外耳出血があり、難聴、耳閉感、耳鳴りなどの症状が出現します。
鼓膜の穿孔は、感染がなければ、1カ月以内で自然に閉鎖するので、保存的に自然治癒を待ちます。
②耳小骨の損傷を伴うもの、
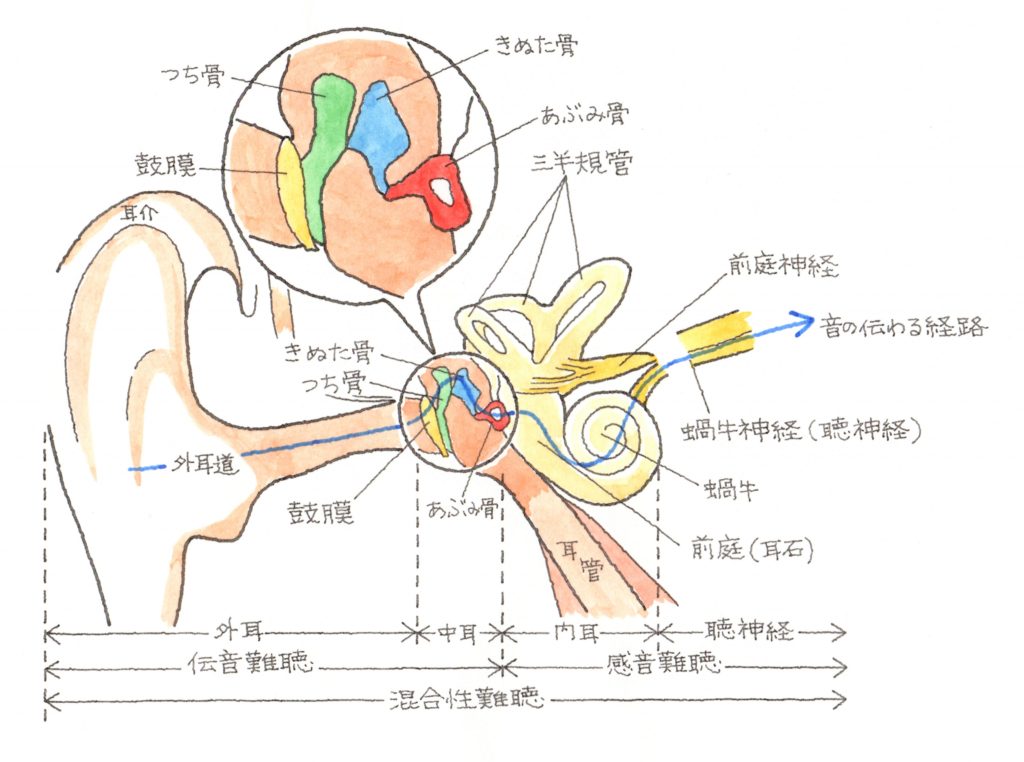
耳小骨とは、鐙骨(あぶみこつ)、砧骨(きぬたこつ)、槌骨(つちこつ)の3つの
微少な骨の総称であり、外部から音として鼓膜に伝わった振動を内耳に伝える働きをしています。
衝撃波により、鼓膜だけでなく耳小骨まで損傷することがあります。
耳小骨連鎖が断裂すると、難聴を発症します。
治療は、まず、抗生物質の投与で炎症を防止し、耳内を清掃して乾燥状態に保ちます。
鼓膜穿孔が陳旧化した後、耳小骨の整復も併せて鼓室形成術の実施が一般的です。
③鐙骨(あぶみこつ)の脱臼による外リンパ瘻を伴うもの
鐙骨(あぶみこつ)の底部が破損、蝸牛窓膜が傷つくと、内耳の中の液が外に漏出する、
外リンパ瘻を発症することがあります。
症状としては、強いめまいや高度な難聴、伝音難聴+感音難聴があります。
治療は、緊急的に入院、外リンパ瘻閉鎖術、手術療法が実施されています。
感染が加わり、慢性中耳炎に移行したときも、入院による鼓室形成術が必要となります。
外傷性鼓膜穿孔における後遺障害のポイント
1)鼓膜の穿孔にとどまるものは、後遺症を残すことは、ほとんどありません。
鼓膜穿孔に伴い、中耳炎=急性化膿性中耳炎を発症すると、難聴、耳鳴り、
耳漏などの症状により、いつまで経っても、鼓膜の穿孔が塞がらない状況になります。
鼓室形成術で対応されますが、軽度な難聴、耳鳴りの後遺障害を残すことがあります
耳鳴りの立証は、「275 耳鳴り」で解説しています。
2)耳小骨離断、ずれなどにより、つち骨、きぬた骨、あぶみ骨の耳小骨連鎖が切断されると、
高度な伝音性難聴が出現、また、耳小骨への衝撃が強いときは、内耳の損傷や
三半規管の震盪などにより、めまいを伴うこともあります。
耳小骨離断、ずれでは、鼓室形成術が行われており、一過性のめまいは、手術で改善しますが、
連鎖の修復が不十分であるときは、難聴の後遺障害を残します。
※難聴の後遺障害等級について
| 両耳の聴力に関するもの | |
| 4級3号 | 両耳の聴力を全く失ったもの、
平均純音聴力レベルが90dB以上、または80dB以上で、かつ、最高明瞭度が30%以下のものを説明しています。 |
| 6級3号 | 両耳の聴力が耳に接しなければ大声を解することができない程度になったもの、
耳に接しなければ大声を解することができないとは、80dB以上、または50dB~80dB未満で、かつ最高明瞭度が30%以下のものを説明しています。 |
| 6級4号 | 1耳の聴力を全く失い、他耳の聴力が40cm以上の距離では普通の話声を解することができない程度になったもの、1耳が90dB以上、かつ、他耳が70dB以上のものを説明しています。 |
| 7級2号 | 両耳聴力が40cm以上の距離では、普通の話声を解することができない程度になったもの、
両耳が50dB以上で、かつ、最高明瞭度が50%以下のものを説明しています。 |
| 7級3号 | 1耳の聴力を全く失い、他耳の聴力が1m以上の距離では普通の話声を解することができない程度になったもの、1耳が90dB以上で、かつ、他耳が60dB以上を説明しています。 |
| 9級7号 | 両耳の聴力が1m以上の距離では普通の話し声を解することができない程度になったもの、
両耳が60dB以上、または50dB以上で、かつ、最高明瞭度が70%以下のものを説明しています。 |
| 9級8号 | 1耳の聴力が耳に接しなければ大声を解することができない程度になり、他耳の聴力が1m以上の距離では普通の話し声を解することが困難である程度になったもの、
1耳が80dB以上で、かつ、他耳が50dB以上を説明しています。 |
| 10級5号 | 両耳の聴力が1m以上の距離では普通の話し声を解することが困難である程度になったもの、両耳が50dB以上、又は40dB以上で、かつ、最高明瞭度が70%以下のものを説明しています。 |
| 11級5号 | 両耳の聴力が1m以上の距離では小声を解することができない程度になったもの、
両耳が40dB以上のものを説明しています。 |
| 1耳の聴力に関するもの | |
| 9級9号 | 1耳の聴力を全く失ったもの、
1耳の聴力を全く失ったものは、90dB以上のものを説明しています。 |
| 10級6号 | 1耳の聴力が耳に接しなければ大声を解することができない程度になったもの、
80dB~90dB未満のものを説明しています。 |
| 11級6号 | 1耳の聴力が40cm以上の距離では普通の話声を解することができない程度になったもの、
70dB~80dB未満、又は、50dB以上で、かつ、最高明瞭度が50%以下のものを説明しています。 |
| 14級3号 | 1耳の聴力が1m以上の距離では小声を解することができない程度になったもの、
40dB~70dB未満のものを説明しています。 |
視力では、メガネやコンタクトレンズで矯正された視力で後遺障害等級を認定していますが、
難聴では、裸の聴力で等級が認定されています。
本件の伝音性難聴は、補聴器で矯正することができます。
※難聴を立証する他覚的検査
| 聴力障害検査 | |
| 検査の内容 | 検査機器 |
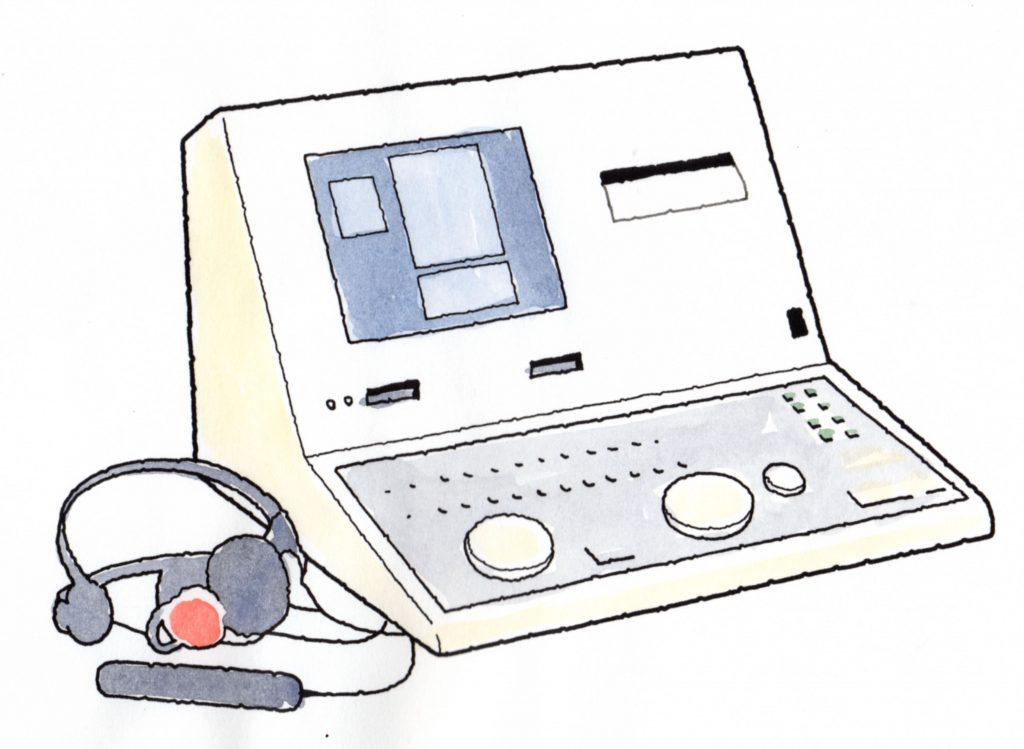
| 純音聴力検査 | オージオメーター |
| 語音聴力検査 | スピーチオージオメーター |
| ABR、聴性脳幹反応 | ABR |
| SR、あぶみ骨筋反射 | インピーダンスオージオメトリー |
①純音聴力検査
オージオメーターを使用し、気導聴力検査と骨導聴力検査の2つが実施されます。
気導とは空気中を伝わってきた音、骨導とは,例えば焼鳥の軟骨を食べたときにコリコリと
感じる音で、頭蓋骨を伝わってきた音のことです。
耳をふさいで軟骨をかじるとすぐに分かります。

額と耳たぶに電極シールをつけ、ヘッドホンからの音を聞いて検査します。
検査時間は、30~40分、検査費用は3割負担で2010円となります。
難聴には伝音性、感音性、これらの2つが重なり合った混合性がありますが、
伝音性は気導聴力検査で、感音性は骨導聴力検査で判定するのです。
聴力はデシベル(dB)で表示します。
500、1000、2000、4000ヘルツ(Hz)のレベルで3回の検査を実施し、2回目、3回目の測定値の平均値を取り、6分法の計算式で平均純音聴力レベルを求め、認定します。
6分法の計算式とは、
500Hzの音に対する純音聴力レベル⇒A
1000Hz⇒B
2000Hz⇒C
4000Hz⇒D
(A+2B+2C+D)÷6=平均純音聴力レベル
となりますが、覚える必要はありません。
検査に3回出かけること、
検査と検査の間隔は7日程度開けること、
後遺障害等級は、2回目と3回目の平均純音聴力レベルの平均で認定がなされること、
同一ヘルツの検査値に10dB以上の差が認められると、測定値としては不正確と判断されること、
両耳の聴力障害は、1耳ごとに等級を定めて併合しないこと、
どうして3回なのか?
→3回の検査で有意差がないことを確認、つまり再現性をチェックしているのです。
これらは、覚えておくと便利です。
②語音聴力検査
言葉の聞こえ方と聞き分ける能力を検査します。
ここでは音は聞こえるが、言葉として聞き取れない?というような状況を説明しています。
スピーチオージオメーター
スピーチオージオメーターを使用し、語音聴取域値検査と語音弁別検査が実施されます。
検査値はヘルツごとに明瞭度で表示され、その最高値を最高明瞭度として採用します。
これらの2つの検査、事実上は4つの検査から求められた数値で、聴力を判断するのです。
③注意点
聴力障害の等級は、純音聴力と語音聴力検査の測定結果を基礎に、両耳では6段階、
片耳では4段階の等級が設定されています。
両耳の聴力障害については、障害等級表の両耳の聴力障害で認定、片耳ごとの等級による
併合の扱いは行いません。
④後遺障害診断における聴力障害立証のチェックポイント
| 立証の検査 | 純音聴力検査(オージオメーター)、語音聴力検査(スピーチオージオメーター) |
| 聴力検査の回数 | 日を変えて3回、 |
| 聴力検査の間隔 | 検査と検査の間隔は7日間、 |
| 後遺障害等級の認定 | 等級は、純音聴力検査では、2回目と3回目の測定値の平均で認定されます。
2回目と3回目の測定値に10dB以上の差が認められる場合は、さらに、聴力検査を行って、2回目以降の検査で、その差がもっとも小さい(10dB未満)ものの平均により認定されます。 |
| 平均純音聴力の求め方 | A周波数500ヘルツ、
B周波数1000ヘルツ C周波数2000ヘルツ D周波数4000ヘルツ 上記のレベルで聴力を測定し、(A+2B+2C+D)÷6の式で求めます。 |
眼科と同じく耳鼻科の日常の診療は、外耳・中耳・内耳炎の治療等が中心です。
頭部外傷を原因とする聴覚神経の損傷は本来、脳神経外科や神経耳鼻科領域で、
普通の耳鼻科が得意とするところではありません。
したがって、頭部外傷を原因とする聴覚障害は、担当科の紹介で、検査のみの受診です。
検査結果を脳神経外科に持ち帰り、後遺障害診断書の記載は、そちらでお願いすることになります。
町の耳鼻科を受診して、事故との因果関係の立証をお願いするということは、
なかなか協力を得られることはないようです。
耳鼻科にお願いするのは、立証のための検査だけです。
因果関係は一切関係ありません。
難聴を治療する上で、1週間ごとに3回の検査は全く必要ありません。
これは後遺障害等級を確定させる目的の検査ですから、専門医のほとんどが承知していません。
脳神経外科の医師にそれを伝え、1週間ごとに3回の検査を行うよう指示をお願いすることになります。
検査表のすべてをコピーで回収して添付しなければなりません。
⑤ABR=聴性脳幹反応、SR=あぶみ骨筋反射
従来は、先の純音聴力検査と語音聴力検査で聴力の確認は可能です。
しかし、これらの検査は被害者の自覚的な応答で判定がなされています。
Nliro調査事務所は、被害者は必ず誤魔化すものだ?
頑なに思い込んでいますから、さきの検査結果に不審を感じたときは、
さらに執拗に他覚的聴力検査を求めてきます。
ABR・聴性脳幹反応とSR・あぶみ骨筋反射が、誤魔化しようのない検査となります。
ABRは音の刺激で脳が示す電気生理学的な反応を読み取って、波形を記録するシステムです。
被害者の意思でコントロールすることはできません。
被害者が眠っていても、検査は可能です。
中耳のあぶみ骨には耳小骨筋が付いています。
大音響が襲ってきたとき、この小骨筋は咄嗟に収縮して内耳を保護します。
この収縮作用を利用して聴力を検査するのがSRです。
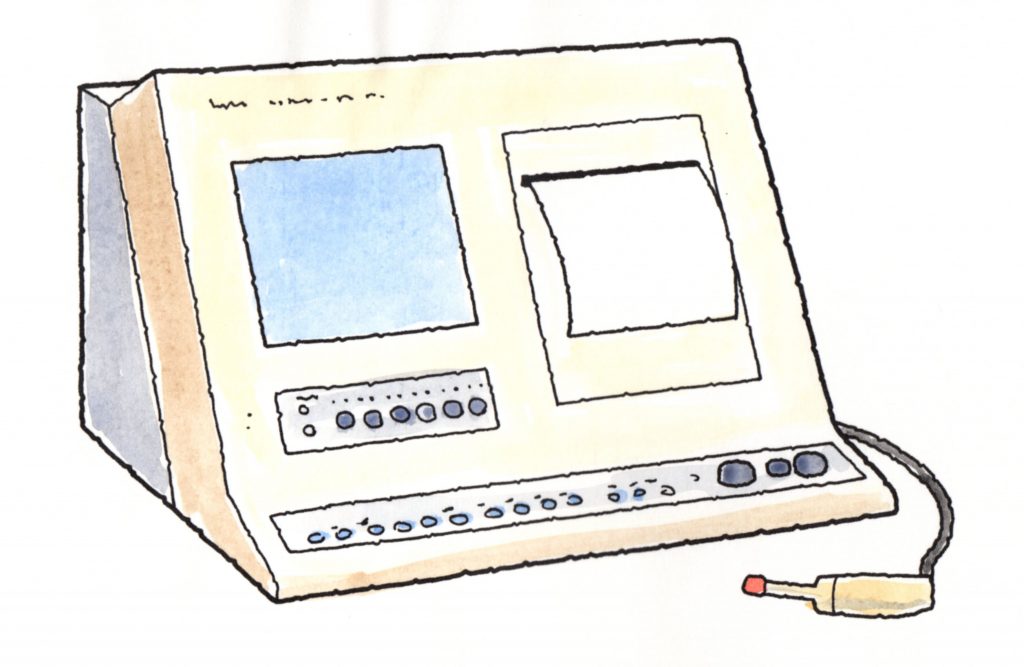
インピーダンスオージオメトリー
インピーダンスオージオメトリーで検出します。
ABRに同じく、被害者の意思でコントロールはできません。
3)鐙骨(あぶみこつ)の脱臼による外リンパ瘻を伴うもの
外リンパ瘻とは、中耳と内耳の境界の膜が破れ、内耳内のリンパ液が漏れる状態です。
症状としては、強いめまいや高度な難聴、伝音難聴+感音難聴があり、治療は、緊急的に入院、
外リンパ瘻閉鎖術、手術療法が実施されています。
内耳の入り口に強烈な振動が伝わると、高音障害型の神経性難聴やめまいを生じることがあります。
ほとんどは、一過性神経障害ですが、聴神経の回復が悪いときは、約2週間で、症状は固定傾向
となり、1カ月もすれば、神経性難聴、めまいなどが後遺障害として残ります。
※めまい・失調および平衡機能障害の後遺障害等級
| 等級 | 認定基準 |
| 3級3号 | 生命の維持に必要な身の回り処理の動作は可能であるが、高度の失調または平衡機能障害のために終身労務に就くことができないもの、 |
| 5級2号 | 著しい失調又は平衡機能障害のために、労働能力が極めて低下し一般平均人の4分の1程度しか残されていないもの、 |
| 7級4号 | 中程度の失調又は平衡機能障害のために、労働能力が一般平均人の2分の1以下程度に明らかに低下しているもの、 |
| 9級10号 | 一般的な労働能力は残存しているが、眩暈の自覚症状が強く、かつ、他覚的に眼振その他平衡機能検査の結果に明らかな異常所見が認められるもの、 |
| 12級13号 | 労働には通常差し支えがないが、眼振その他平衡機能検査の結果に異常所見が認められるもの、 |
| 14級9号 | 眩暈の自覚症状はあるが、他覚的には眼振その他平衡機能検査の結果に異常所見が認められないもので、単なる故意の誇張でないと医学的に推定されるもの、 |
※平衡機能障害
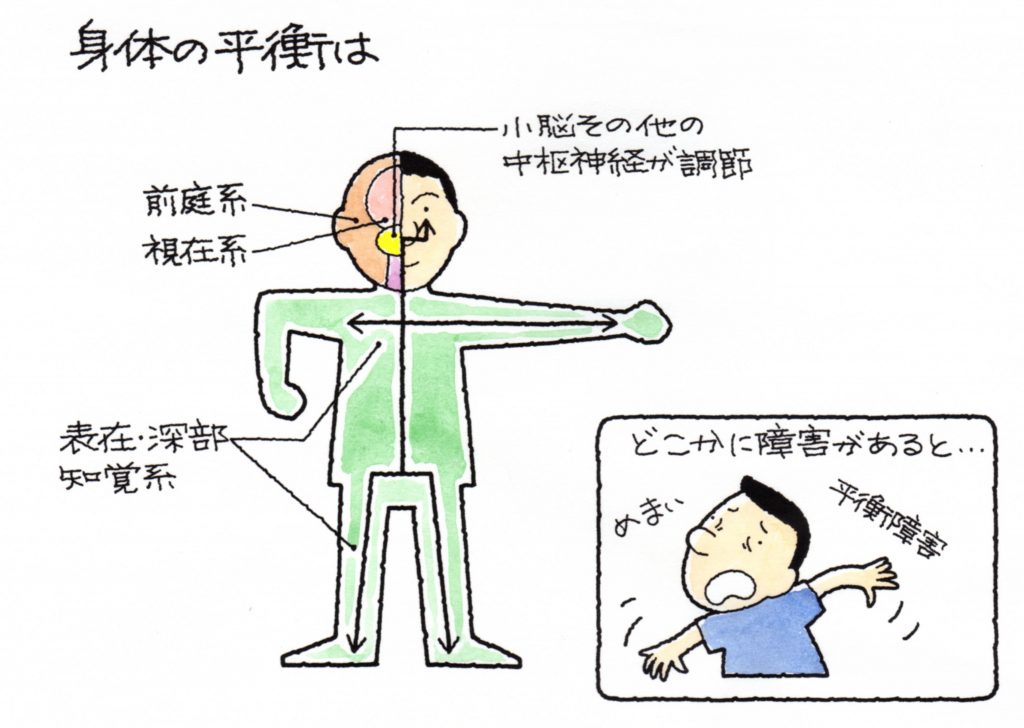
人間の身体の平衡機能は、
①三半規管や耳石の前庭系、
②視覚系、
③表在・深部知覚系、
以上の3系統から発信された情報を小脳及び中枢神経系が統合して左右のバランスを取り、
維持されています。 平衡機能障害を来す部位は上記の3つの規管以外にも脳幹・脊髄・小脳の
中枢神経系が考えられるのです。
教科書によるめまいの分類
①定型性めまい=末梢性障害・内耳性めまい
周囲がぐるぐる回る、床が傾く、壁が倒れるなど、回転性のめまいが中心的な症状で、
内耳、前庭神経、脳幹の前庭核、これらと密接な関係にある小脳の障害によるものです。
症状の程度が強く、頭位や体位を変えることによって、症状が増悪し、多くは、
耳鳴や難聴などの症状を伴います。
②非定型性めまい=中枢性障害
末梢性よりも高位の中枢神経系の障害によるもので、ふらつく、宙に浮いた感じ、
目の前が暗くなるなど、身体の不安定感を訴えます。
末梢性めまいとは全く玉で、身体不安定感が主症状で、症状の程度は軽く、頭位や体位変換により、
めまいが増強することはありません。
また他の神経症状を合併することが多いのですが、耳鳴や難聴を伴うことはありません。
※他覚的検査による立証
| 検査名 | 実施されるテスト |
| 眼振検査 | ①注視眼振検査
②自発眼振検査 ③頭位眼振検査 ④頭位変換眼振検査 |
| 迷路刺激検査
|
①温度刺激検査
②Visual suppression検査 ③回転刺激検査 ④直流電気刺激検査 ⑤前庭誘発筋電位検査、VEMP |
| 視刺激検査
|
①視運動性眼振検査
②追跡眼球運動検査 |
| 静的平衡検査 | ①両脚直立検査
②Mann検査 ③単脚直立検査 ④重心動揺検査 |
|
動的体平衡検査
|
①指示検査
②書字検査 ③足踏検査 ④歩行検査 |
めまいの検査
立証のための検査は、5項目、19種類がありますが、全ての検査を受ける必要はなく、
まず、医師には、めまいの症状を具体的に、正確に伝えることです。
①難聴、耳鳴り、悪心・嘔吐などの随伴症状が、あるか、ないか?
②めまいなどの時間的経過や持続時間、
③めまいが、反復するか、しないか?
④起立したときに、頭頚部の位置を変えるとめまいが生じるか、どうか、その位置は?
これらの自覚症状から、医師が上記の検査を選択します。
1)眼振検査
眼球の不随意、異常な動きをフレンツェル眼鏡、赤外線CCDカメラ、暗所ENG記録で観察します。
①注視眼振検査
モノを注視した状態で眼振の有無を調べる検査で、頭を動かさずに、視線を上下左右に移して、
その際に眼振が現れるかどうかを観察します。
②非注視眼振検査
モノを注視しない状態で、眼振が起こるかどうかを調べる検査で、目の焦点が合わないように
するためにフレンツェル眼鏡という検査用の特殊なメガネを装着して検査が行われます。
フレンツェル眼鏡は、厚い凸レンズにより、目の焦点が合わず、モノが見えにくくなります。
眼科医からは患者の目が拡大されて見え、眼球の動きがよく観察できるようになっています。
最近では、赤外線CCDカメラを用いて、眼球の動きを録画する眼振検査が行われています。
内耳に障害があるときは、非注視眼振検査で眼振が現れやすく、注視眼振検査では眼振が現れ難い
のですが、小脳や脳幹に障害のある人は、双方の検査で眼振が起こります。
小脳や脳幹には内耳の働きを補う機能があり、内耳の障害によって眼振が起こりそうになると、
モノを注視することで眼振を抑えようとします。
小脳や脳幹の機能が正常でないと、モノを注視する注視眼振検査でも眼振が現れることになります。
障害が内耳にあるときは、小脳や脳幹の機能は正常に働き、注視眼振検査では眼振が起こりません。
③頭位眼振検査
赤外線CCDカメラを装着、座位・仰臥位・懸垂頭位にて、静的な頭位変換による検査が行われます。
耳石器刺激による末梢および中枢前庭系の不均衡に基づく眼振を検出します。
明らかな眼振は、病的と判断されます。
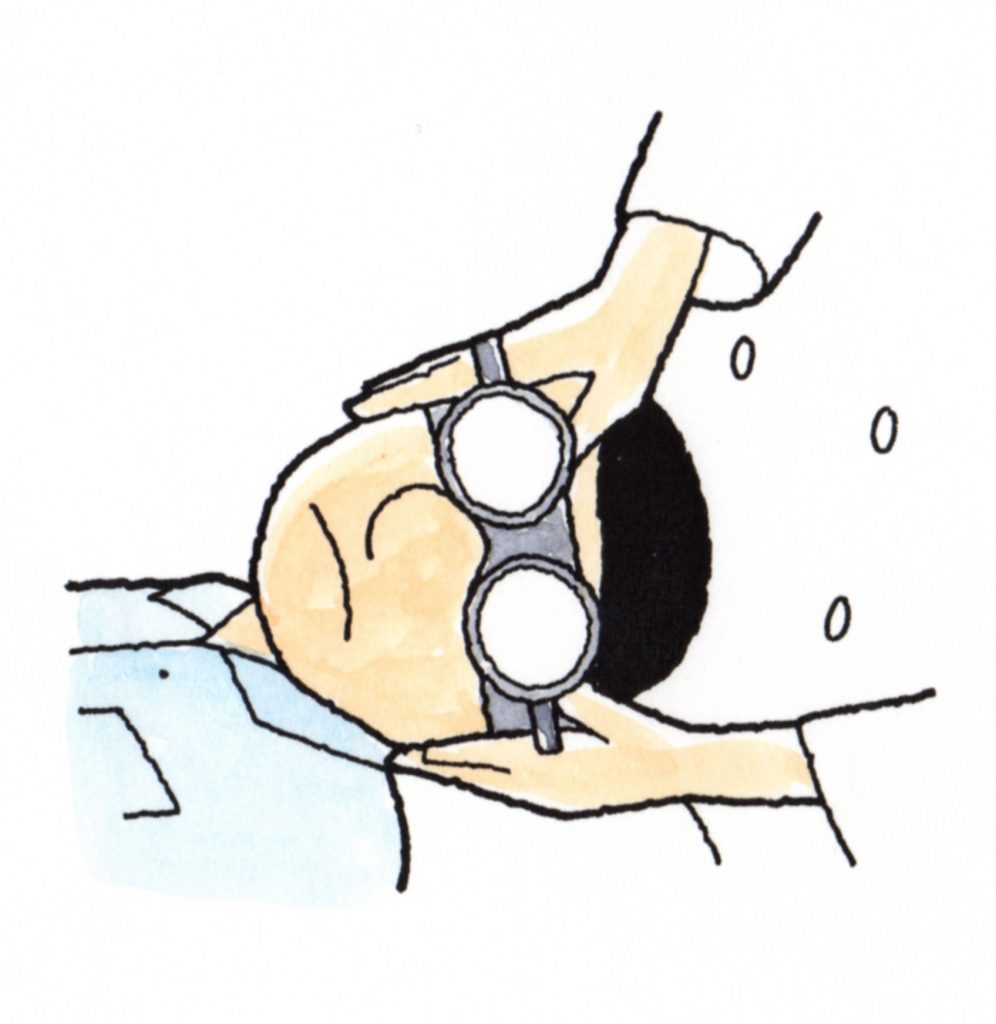
イラストは、フレンツェル眼鏡ですが、最近では赤外線CCDカメラにより検査が行われています。
④頭位変換眼振検査
急激な頭位変換により、動的な前庭刺激を与えて生ずる眼振を観察するもので、眼振は耳石器と
半規管の刺激で誘発されます。
2)カロリック検査=迷路刺激検査
温度、電気あるいは回転刺激を末梢前庭や前庭神経に与えたときに生じる眼振や前庭脊髄反射の
異常を調べる検査です。
①温度刺激検査
外側半規管は3半規管の1つですが、内耳の外側にあって、外耳道に近く、外耳道からの温度の
影響を受けやすい部位です。
外耳道に44℃の温水、30℃の冷水を注入すると、温水や冷水と体温との差により外側半規管内の
内リンパ液に対流が生じます。
対流が外側半規管のクプラを偏椅させ、温水注入時は外側半規管が興奮し、冷水注入時は抑制され、
眼振を誘発する検査です。
半規管機能低下が20%以上あるいは最大緩徐相速度が10°/秒未満のときは、水平半規管の
反応低下とし、同側の末梢前庭、前庭神経障害が示唆しています。
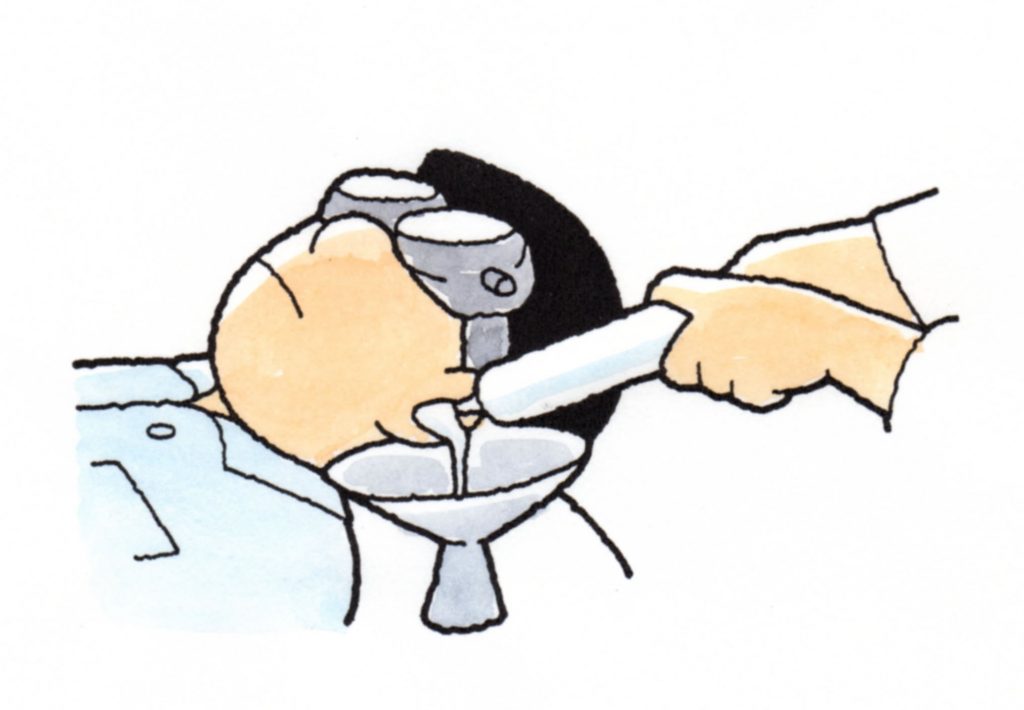
②Visual suppression検査
温度眼振反応が最大になったときに、眼前50cmの指標を固視させると眼振解発が抑制されます。
抑制の低下や消失を示すと小脳障害が疑われます。
③回転刺激検査
水平回転を行うと、頭部に加わった加速度により、水平半規管が刺激を受け、回転中と回転後に
眼振が生じるのですが、前庭機能の左右差が有意なときは、末梢性前庭障害が疑われます。
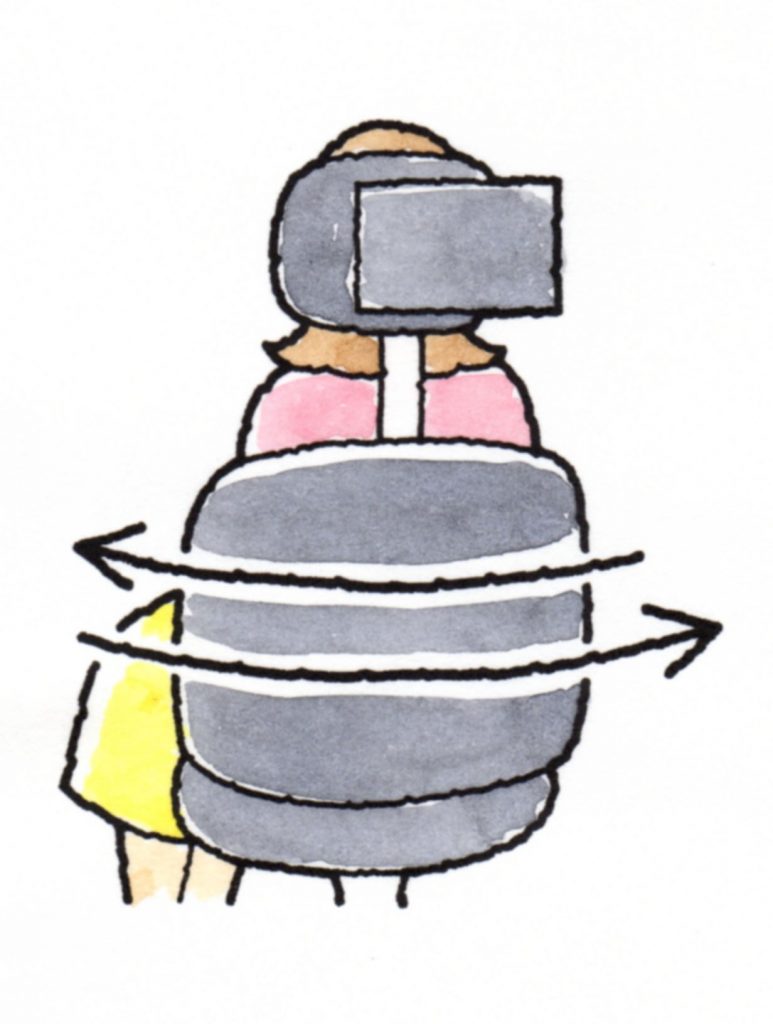
④直流電気刺激検査
耳後部に直流通電することによって得られる眼振や身体動揺を観察します。
反応の減弱や消失があるときは、迷路よりも前庭神経の障害が疑われます。
⑤前庭誘発筋電位検査、VEMP
大きな音響刺激によって誘発される胸鎖乳突筋の反応を計測するものです。
球形嚢、下前庭神経系の異常を検出するのに有用な検査として、近年、普及しています。
3)視刺激検査
①視運動性眼振検査
走行中の車の窓から景色を眺めるときは、1つの物体を注視してある程度視点を動かしていき、
どこかで視点を外して、次の物体に焦点を移すという作業を繰り返しています。
目の動きは、物体を追っているときの動きと、視点を戻すときの急激な動きに分かれますが、
戻りの眼振が起きない、タイミングの悪い動き、動きを追わずに反対方向へ視点が振れるときは、
中枢性のめまいが示唆されます。
②追跡眼球運動検査
滑らかなパターンで目がモノを追跡するかをチェック、正常であれば、滑らかなサイン曲線の波が
出ますが、小脳や脳幹障害では、曲線にはならず、ギザギザや遅れて途切れる波が出現します。
4体平衡検査
静的平衡検査では、
①両脚直立検査

両足を揃えて直立し、開眼と閉眼でそれぞれ60秒間観察します。
内耳、前庭神経障害、下肢深部知覚障害では、明るい所では、平衡は保たれるが、
暗い所でふらつきが著しいことが知られています。
小脳障害では、明所、暗所ともにふらつきが著しく、両者の差が少ないことが特徴です。
②Mann検査
両足を一直線上に前後で揃え、開眼と閉眼でそれぞれ30秒間観察します。

③単脚直立検査
挙上足の大腿が水平になるように片足で直立し、開眼で30秒間、閉眼で15秒間観察します。
④重心動揺検査
重心動揺計を用いて、30~60秒間に両脚直立したときの重心の移動を分析します。
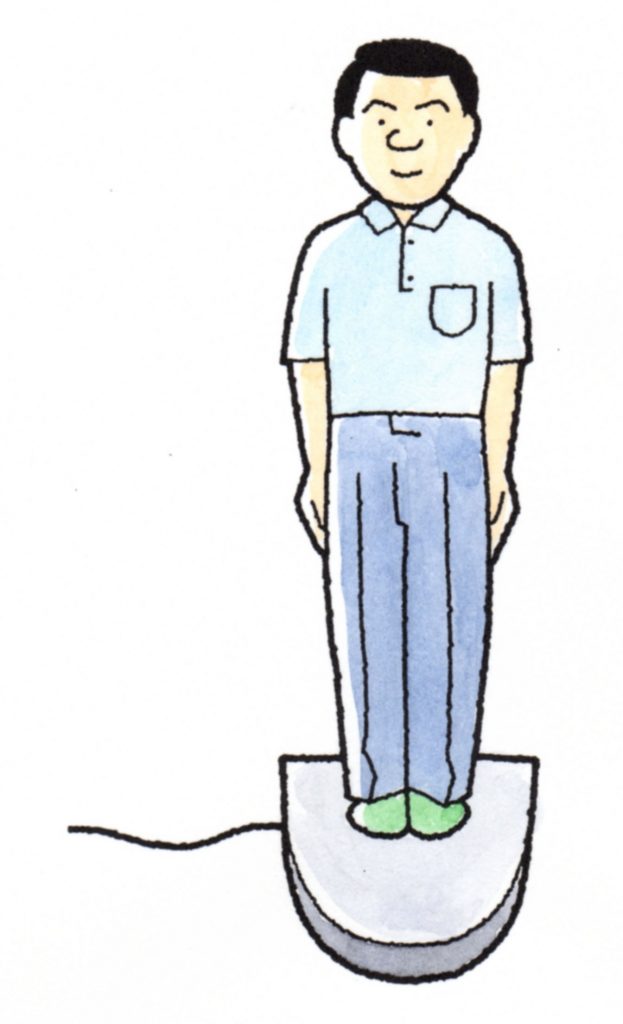
動的体平衡検査では、
①指示検査
座位の状態で示指を伸ばし、上肢を上方に垂直に挙げた位置から水平の高さに下して、
前方に示した目標を指示させます。
開眼で10回、同じ動作を反復させて、指示点より10cm以上の偏示を異常とします。
②書字検査
遮眼で4~5文字の縦書きをさせて偏倚角度を測定し、10°以上の偏倚を異常とします。
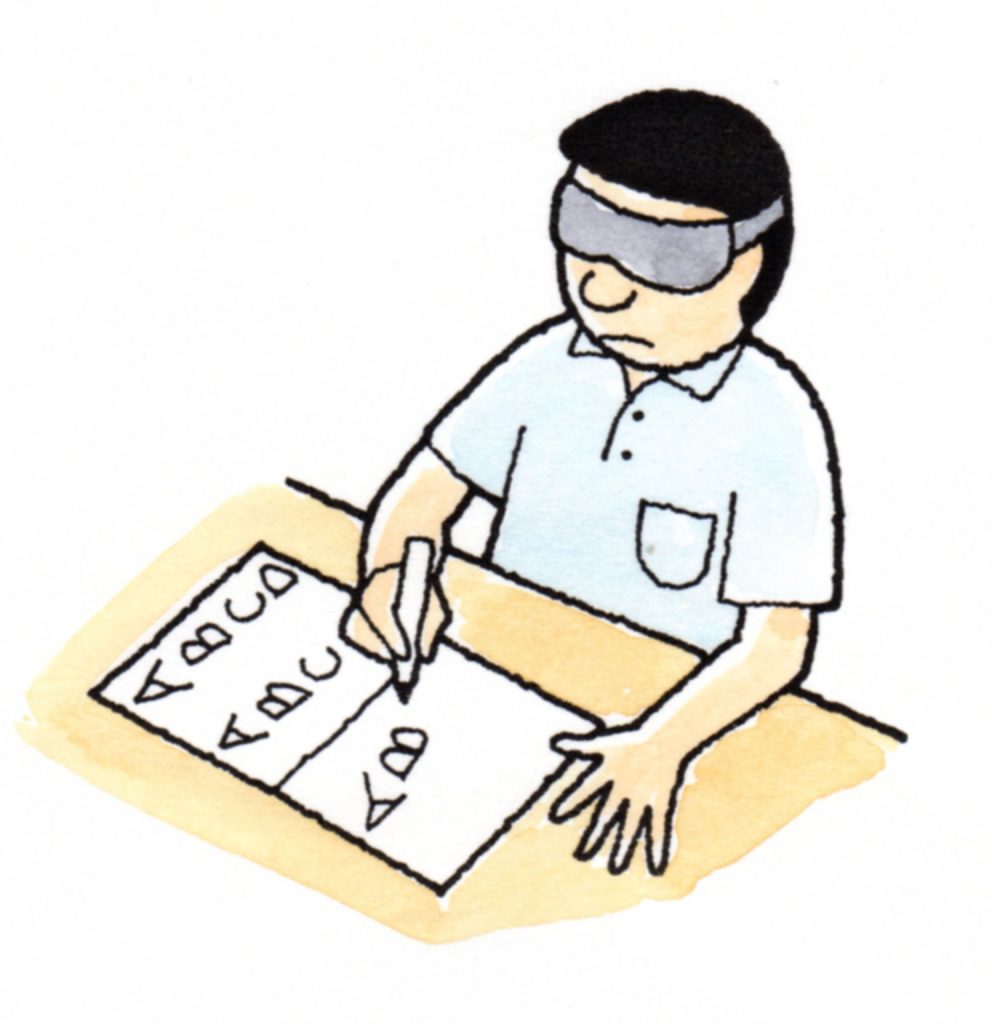
③足踏検査
両側上肢を水平に挙上して、遮眼で100歩足踏みをさせ、回転角や移行距離を測定します。
回転角91°以上、移行距離1m以上を異常と判断します。
④歩行検査
遮眼で6mの直線上を前進および後退させ、直線上からの偏倚距離を測定します。
前進で1m、後退で1.4m以上の左右の偏倚を異常と判断します。
最新の検査機器
1)ビデオ式眼振計測装置、VOG
ビデオ式眼振計測装置、VOG
自発眼振検査、頭位眼振検査、頭位変換眼振検査、カロリック検査などに対応しており、
前庭検査をPCにカメラを接続し起動するだけで、簡単に計測、解析ができて、精度も高いのです。
ENGのように電極を貼り付けることや、校正を行う必要がなく、被験者の負担が少なく、
簡易に検査を行うことができます。

2)エアーカロリック装置は患者と検査員両方の負担を減らす新しいカロリックの検査方法です。
30度の冷水、44度の温水を用意することなく、温風、冷風を注入して、温度眼振刺激を与えます。
注水式に比べ被験者に対して負担が少ないカロリック検査を実施することができます。
3)Titan聴覚検査機器
Titanは、インピーダンス(オージオメーター)、聴性脳幹反応=ABR、耳音響放射=OAE、
新生児スクリーニング検査=ABRISに対応できる検査機器です

いずれの最新機器も、操作が簡便で精度が高いことをセールスポイントにしています。
関連記事はこちら
- ホルネル症候群
- 上顎骨骨折(じょうがくこつこっせつ)
- 下顎骨骨折(かがくこつこっせつ)
- 側頭骨骨折(そくとうこつこっせつ)
- 前房出血(ぜんぼうしゅっけつ)
- 動眼神経麻痺(どうがんしんけいまひ)
- 口の構造と仕組み
- 味覚障害
- 嗅覚の脱失
- 嚥下障害(えんげしょうがい)
- 外傷性散瞳(がいしょうせいさんどう)
- 外傷性白内障(がいしょうせいはくないしょう)
- 外傷性眼瞼下垂(がいしょうせいがんけんかすい)
- 外傷性網膜剥離(がいしょうせいもうまくはくり)
- 外傷性虹彩炎(がいしょうせいこうさいえん)
- 外傷性黄斑円孔(がいしょうせいおうはんえんこう)
- 外転神経麻痺(がいてんしんけいまひ)
- 水晶体亜脱臼(すいしょうたいあだっきゅう)
- 水晶体脱臼、無水晶体眼(むすいしょうたいがん)
- 涙小管断裂(るいしょうかんだんれつ)
- 滑車神経麻痺(かっしゃしんけいまひ)
- 球結膜下出血
- 眼の仕組みと後遺障害について
- 眼底出血 網膜出血・脈絡膜出血
- 眼球破裂(がんきゅうはれつ)
- 眼瞼=まぶたの外傷
- 眼窩底破裂骨折(がんかていはれつこっせつ)
- 眼窩底骨折(がんかていこっせつ)
- 硝子体出血(しょうしたいしゅっけつ)
- 続発性緑内障(ぞくはつせいりょくないしょう)
- 網膜振盪症(もうまくしんとうしょう)
- 耳の構造
- 耳垂裂(じすいれつ)
- 耳鳴り
- 虹彩離断(こうさいりだん)
- 視神経管骨折(ししんけいかんこっせつ)
- 角膜上皮剥離(かくまくじょうひはくり)
- 角膜穿孔外傷(かくまくせんこうがいしょう)
- 言語の機能障害 反回神経麻痺(はんかいしんけいまひ)
- 醜状(しゅうじょう)障害
- 音響性外傷(おんきょうせいがいしょう)
- 頬骨々折(きょうこつこっせつ)頬骨体部骨折(きょうこつたいぶこっせつ)
- 頬骨弓骨折(きょうこつきゅうこっせつ)
- 頭蓋底骨折(ずがいていこっせつ)
- 騒音性難聴(そうおんせいなんちょう)
- 鼻の構造、仕組み
- 鼻の欠損
- 鼻篩骨骨折(びしこつこっせつ)
- 鼻軟骨損傷(びなんこつそんしょう)
- 鼻骨々折(びこつこっせつ)
交通事故・無料相談 弁護士法人前島綜合法律事務所
【受付時間】 10:00-20:00